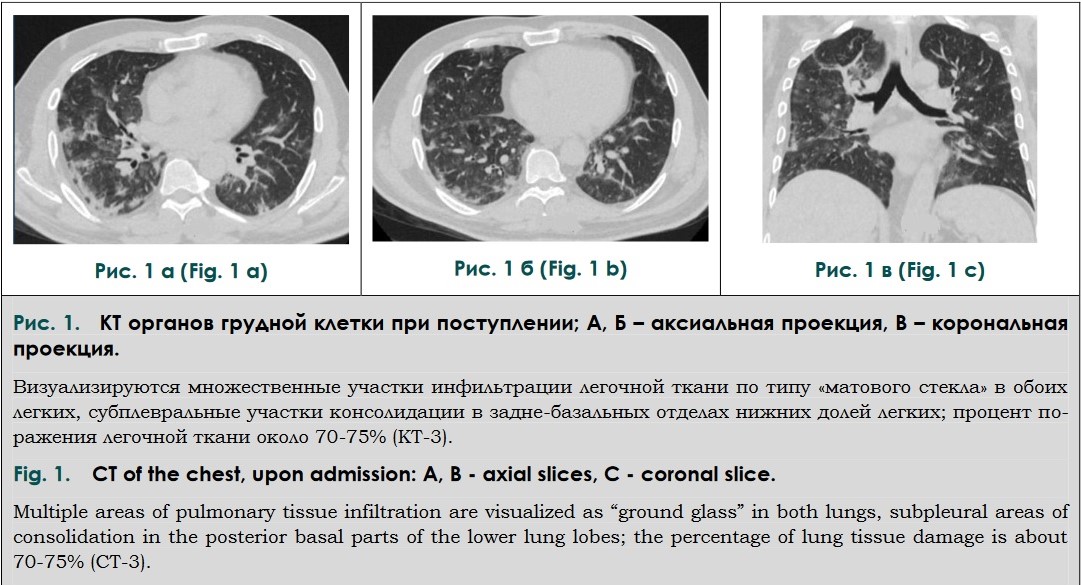
Зображення кісткового мозку
МРТ в Україні
Міріам А. Бределла
Девід У. Столлер
зображення
Існує цілий ряд переваг та недоліків різноманітності методів візуалізації, що використовуються при оцінці кісткового мозку:
Звичайні рентгенологічні методи нечутливі до багатьох проникненнях і пухлинах кісткового мозку і обмежені у забезпеченні точної характеристики кісткового мозку. В результаті, часто спостерігається значне трабекулярне або церебральне руйнування, перш ніж прогресування захворювання виявляється на стандартних рентгенограмах.
Комп’ютерна томографія (КТ), хоча вона точна для виявлення вагової метастатичної хвороби хребта, має обмежену чутливість при виявленні первинних і метастатичних новоутворень кісткового мозку. Зміни значення ослаблення КТ мозкової кістки можуть бути неспецифічними і не відбуваються, поки патологія не встановлена.
Радіонуклідна сканування кісток, стандартний метод скринінгу скелета для метастатичного захворювання, відносно нечутливий до певних новоутворень мозку, таких як лейкемія, лімфома та мієлома. Крім того, дуже агресивні метастатичні пухлини можуть призвести до помилково-негативних результатів при скануванні радіонуклідів.
Позитронно-емісійна томографія (ПЕТ) з використанням 2-F18-фтор-2-дезокси-D-глюкози (FDG) має високу чутливість для ідентифікації ранньої інфільтрації кісткового мозку злоякісними новоутвореннями. 1 , 2
Магнітно-резонансна (MR) зйомка має найважливішу перевагу відображення кісткового мозку безпосередньо. Багатоплановий ЗМ зображень забезпечує відмінне просторову та контрастну роздільну здатність, необхідну для диференціювання інтенсивності сигналу жирних (жовтих) клітин кісткового мозку від гемопоетичних (червоних) елементів кісткового мозку. Таким чином, зображення з ЧПВ стало діагностичним золотим стандартом для захворювань, які включають або спрямовують кістковий мозок.
Нормальний кістковий мозок
Перли і пастки
Нормальний кістковий мозок
Зверніть увагу на нормальну варіацію рисунків червоного мозку та визнати їх як норму.
Розподіл червоного мозку може варіювати від людини до людини, але зазвичай симетричний в одній людині.
Підкондральний червоний кістковий мозок можна спостерігати в проксимальній епіфізі плечової кістки та стегнової кістки.
T1-зважені та STIR-послідовності найбільш корисні для виявлення інфільтративних процесів кісткового мозку.
Нормальний сигнал червоного мозку дорівнює або вище, ніж м’яз або диск на T1-зважених зображеннях.
Аномальний сигнал сухожилля рівний або нижче, ніж м’яз або диск на T1-зважених зображеннях.
Розглянемо зображеня MR у всьому організмі для обстеження метастазів або мієломи та для постановки злоякісних новоутворень та лімфоми.
Нормальний розподіл і MR зовнішність кісткового мозку змінюється з віком. 3 , 4 , 5 , 6 Розуміння цих варіацій має важливе значення при вивченні зразків ЗМ у місцях апендикулярного скелета та визначення їх потенційних процесів захворювання або нормальних варіацій кісткового мозку. Загальний стан кісткового мозку у дорослих найкраще оцінюється за зображеннями МР в коронарній площині таза та сагітальній площині хребта, якщо тільки симптоми не вказують на хворобу в іншому місці.
Структура, функція та розвиток
Кістковий мозок є місцем виробництва циркулюючих елементів крові (тобто гранулоцитів, еритроцитів, моноцитів, тромбоцитів та незв’язаних лімфоцитів). Постійне виробництво клітин залежить від стовбурових клітин, які демонструють властивості як безперервної самореплікації, так і диференціації у специфічні клітинні лінії. Велика гнучкість стовбурових клітин у виробництві клітинних елементів крові пов’язана з їх проліферативною активністю, яка залежить від мікросередовища (тобто від взаємодії між клітинами до клітини) та гуморальним зворотним зв’язком. 7 , 8 Ранні стволові клітини дають початок більш обмеженим стовбуровим клітинам, які мають менше мультипотенціал та знижують здатність до самореплікації. З подальшою диференціацією утворюються сформовані попередники і розвиваються по одному гематопоетичному шляху. У присутності факторів , що стимулюють колонію , ці клітини-попередники можуть бути вирощені in vitro для утворення клітинних колоній, відомих як колонієутворюючі одиниці . 9
Порожнина мозку поділена на відсіки пластинами кісткових трабекул. Є два види кісткового мозку: червоний і жовтий.
Червоний (гемопоетичний) кістковий мозок – гемопоетично активний кістковий мозок, розташований у межах, визначених трабекулами. Вона є напівфільним у консистенції і складається з різних гемопоетичних стовбурових клітин та їх потомства на різних етапах гранулоцитарного, еритроцитарного та мегакаріоцитарного розвитку. Невиконані лімфоцити, а також лімфоїдние вузлики також присутні в червоному мозку. Гематопоетичні клітинні елементи підтримуються клітинами ретикулуму та жирними клітинами. Червоний кістковий мозок містить приблизно 40% води, 40% жиру та 20% білка. 6 Судинна система складається з централізовано розташованих поживних артерій, які посилають гілки, які закінчуються в капілярних кроватях в межах кістки. Посткапілярні венули повторно входять в порожнину мозку і з’єднуються, утворюючи венозні пазухи. Виробництво гематопоетичних клітин відбувається за судинною структурою, утворюючи активні гематопоетичні острови між синусоїдами. Кістковий мозок не має лімфатичних каналів. 10 , 11
Гематопоетично неактивний кістковий мозок, або кістковий мозок, не залучений у виробництво крові, називається жовтим кісткою . Оскільки жовтий кістковий мозок складається переважно з жиру, його іноді називають жирним мозком . Вона містить приблизно 15% води, 80% жиру та 5% білка.
Червоно-жовте перетворення шлунку
Гематопоез починається внутрішньоутробно, приблизно в 19 гестаційних днів, в желтовому мішку. До 16 тижня вагітності головними ділянками гемопоезу плоду є печінка та селезінка. Після 24-го тижня вагітності кістковий мозок стає головним органом кровотворення. При народженні активний кровотворення (тобто червоний кістковий мозок) присутній у всьому скелеті, включаючи епіфізи ( рис. 13.1 ). Нормальна фізіологічна конверсія червоного до жовтого кісткового мозку відбувається під час росту в передбачуваній і упорядкованій формі 12 і закінчується до 25 років, коли формується дорослий малюнок ( рис. 13.2 ). Хоча розподіл червоного мозку відрізняється від людини до людини, він зазвичай симетричний в одній особі.
Клітинність червоного мозку залежить від віку та місця. У новонароджених клітинність червоного мозку наближається до 100%. У дорослої людини жирові клітини зазвичай займають приблизно 50% активного червоного мозку. Проте клітинність кісткового мозку також змінюється залежно від місця. Наприклад, у віці 50 років середня клітність становить 75% у хребці, 60% у грудині і 50% в клубових гребнях. 11 , 12 У дорослої людини головним чином сконцентровано червоний кістковий мозокв апендикулярних та осьових (тобто спинномозкових) скелетах. Поширеність жирового кісткового мозку в хребті збільшується з наступаючим віком. При остеопорозі заміна жиру пов’язана з втратою канальцевої (тобто трабекулярної) кістки. Рано в процесі нормального окостеніння жовтий кістковий мозок заміняє гіалінові хрящові шаблони в епіфізі та апофізі.
РИСУНОК 13.1 ● Нормальний червоний кістковий мозок у дитини. Корональне Т1-зважене зображення демонструє нормальний червоний кістковий мозок, що включає увесь скелет, включаючи епіфізи ( стріли ).
РИСУНОК 13.2 ● Перенесення кісткового мозку від народження до дорослого віку. Графічна ілюстрація, яка демонструє розподіл кісткового мозку як функцію віку з перетворенням червоного кісткового мозку на жовтий кістковий мозок.
Реконверсія жовтого до червоного сліз
Реконверсія жовтого до червоного мозку відбувається у зворотному порядку від того, що спостерігається в нормальному, фізіологічно зрілому скелеті. Іншими словами, він починається в осьовому скелеті і протікає в проксимально-дистальному напрямку в апендикулярному скелеті. Наприклад, кровотворення відбувається в проксимальному метафізі в передчасному скелеті; отже, перетворення довгих кісток відбувається спочатку в проксимальному метафізі, а потім у дистальному метафізі. Процес перетворення жовтого на червоний відбувається через потребу тіла в підвищенні вироблення кров’яних клітин, що може бути викликане стресом, анемією або заміною кісткового мозку. Ступінь реконверсії залежить від тривалості та тяжкості причини початку. Відносно велика реконверсія спостерігається в давніх хронічних анеміях, таких як серповидна клітинна анемія або маля талассемия ( рис. 13.3 ). 13 Цей процес сприяє сайтам залишкових магазинів червоного мозку.
РИСУНОК 13.3 ● Відновлення жовчного мозку на червоний кістковий мозок у пацієнта, що отримує хіміотерапію для саркоми Евінга. Цей сагітальний Т1-зважений образ демонструє червоний кістковий мозок, що включає метафізи і діафізи ( білі стріли ), тоді як жовтий кістковий мозок залишається в епіфізі ( чорна стріла ).
ЗМ Зовнішній вигляд нормального мозку
У жовчному кістковому мозку протони водню існують у гідрофобних бічних групах з коротким часом релаксації T1. 14 , 15 Яскрава інтенсивність сигналу жовтого кісткового мозку відображає скорочений час релаксації жиру Т1. Відмінності інтенсивності сигналу жовтого і червоного кісткового мозку обумовлені, насамперед, відмінностями у їх пропорційній кількості води та жиру; пропорції приблизно рівні в червоному мозку, але в жовчному кістковому мозку значно більше жиру (80%). 6 Роль білка, що становить 20% червоного мозку та 5% жовчного кісткового мозку, при зміні інтенсивності сигналу менш ясне, оскільки білок може існувати у зв’язаному стані, з довгим часом релаксації T1 або у розчині, з короткий час релаксації T1. 14 , 16
Звичайний вигляд MR червоного та жовтого мозку включає в себе наступні особливості:
На T1-зважених і звичайних T2-зважених зображеннях жовтий кістковий мозок демонструє яскравий сигнал інтенсивності жиру.
Жовтий кістковий мозок – це низька інтенсивність сигналу при короткочасному відновленні часу повернення (STIR) зображення, в якому сигнал із жиру знижений ( рис. 13.4 ). Інтенсивність сигналу жирового кісткового мозку також зменшується при застосуванні жиру-пригніченої T2-зваженої спини-ехо або туберкульозної T2-зваженої швидкої послідовності spin-echo 17, і вона виглядає темніше при застосуванні методів жирного пригнічення з послідовностями, що мають більше часу повторення ( TR) і ехо-час (TE).
Червоний кістковий мозок демонструє низьку інтенсивність сигналу на Т1-зважених зображеннях, що відображає його підвищений вміст води та інтенсивність проміжного сигналу з прогресуючим ваговим значенням Т2.
Нормальний червоний кістковий мозок демонструє сигнал T1, який дорівнює чи вище суміжних м’язів або міжхребцевих дисків.
Різко виражені контрастні відмінності червоного та жовтого кісткового мозку стають менш чітко вираженими в T2-зважених протоколах з ТР більше 2500 мсек.
З придушенням сигналу з жиру на зображеннях STIR, ділянки червоного мозку демонструють більш високу інтенсивність сигналу, ніж ділянки жовтого кісткового мозку.
Як обговорювалося раніше, дозріваючий скелет переживає процес перетворення червоного-жовтого кісткового мозку, починаючи з рук і ніг і проходячи до периферійного, а потім центрального скелета. 4 , 6 У довгих кістках апендикулярного скелета перше перетворення червоного кісткового мозку відбувається в діафізі і проходить до дистального, а потім проксимального метафізу 18 ( рис 13.5 ). У діафізі стегнової кістки високий сигнал-інтенсивність жирового кісткового мозку спостерігається вже у віці 3 місяців, при неоднорідності кісткового мозку через 12 місяців та однорідної інтенсивності сигналу після 5-річного віку. 19 У дорослої людини проксимальні дві третини стегнової кір’я та плечової кістки містять більш високу концентрацію красных кісток ( рис 13.6 ), що пояснюється тим, що на Т1-зважених зображеннях неоднорідності з низькою інтенсивністю інтенсивності на фоні матриці жирності кістковий мозок яскравості сигналу. 20 Раціональний жировий кістковий мозок у довгих кістках плечової кістки або стегнової кістки без будь-якої неоднорідності червоного мозку знаходиться в межах спектра нормальних знахідок. Гетерогенність ссання в тазі має тенденцію бути найвидатнішою у вертлужнику від народження до 24 років. В інших місцях інтенсивність сигналу кісткового мозку зростає з віком. 21 У крижовій частині бічні маси мають більш високий вміст жиру та більш різнорідну інтенсивність сигналу, ніж ті тіла хребта. 22 вКрім того, сакральна бічна маса демонструє яскравішу інтенсивність сигналу у чоловіків, ніж у жінок.
РИСУНОК 13.4 ● ( A ) Корональне Т1-зважене зображення показує нормальний жовтий кістковий мозок проксимального відділу стегнової кістки ( чорні стріли ). Залишковий червоний кістковий мозок у метафізах стегнової кістки має проміжний сигнал ( білі стріли ). ( B ) Жовтий кістковий мозок темний на відповідному корональному зображення STIR ( стрілки ). Області червоного мозку демонструють більш високу інтенсивність сигналу, ніж ділянки жовтого кісткового мозку ( наконечники стріл ).
РИСУНОК 13.5 ● ( A ) Залишковий метафізичний червоний кістковий мозок сприймається як нечіткими ділянками з низькою інтенсивністю сигналу ( чорними стрілками ) на T1-зваженому корональному зображенні. ( B ) Червоний кістковий мозок – це гіпотентенція на відповідному імпульсному товщині T2-зваженому швидкому зображенні спін-ехо ( білі стрілки ).
РИСУНОК 13.6 ● Нормальний червоний кістковий мозок. Корональні графічні ілюстрації плеча ( А ) та стегна ( В ) демонструють нормальний вигляд залишкового червоного кісткового мозку в метафізах плечової форми ( чорна стрілка ) та стегнової кістки ( біла стріла ). Зверніть увагу на криволінійний розподіл червоного мозку, що включає медіальну плечову головку ( чорну стрілку ), нормальне знаходження.
Mirowitz 23 описав розширення гемопоетичного кісткового мозку (залишкове або реконвертоване) в межах плечового епіфіза. Цей сайт, проксимальніше плечової метафиз, як правило , не містить гемопоетичних кістковий мозок, 23 , хоча його присутність було також відзначено в проксимальному відділі стегнового епіфіза. 24 Хоча гематопоетичний кістковий мозок зазвичай не візуалізується в епіфізі довгих кісток у дорослих, ці дані вважаються нормальними. Жінки, швидше за все, демонструють епіфізарний гемопоетичний кістковий мозок, що є кореляцією з більш вираженим шаблоном гемопоетичного кісткового мозку в проксимальному метафізі плечової кістки. Криволінійний розподіл кісткового мозку звичайно включає в себе медіальну плечову головку (див. Рис 13.6А ), а центральний епіфізарний гемопоетичний кістковий мозок, у вигляді патчів або шарів, менш поширений. Невеликі відмінності в кількості і розподілі червоного кісткового мозку з боку в бік є нормальними, але помітна асиметрія є підозрілою для процесу захворювання, що проникає в кістковий мозок. Фокусні острови жовтого мозку поширені в хребті навколо центральних венозних каналів в органах хребців ( рис. 13.7 ).
Техніки з зображенням кісткового мозку
Spin-Echo та Fast Spin-Echo Imaging
Оскільки як доброякісні, так і злоякісні розлади, котрі спрямовані на кістковий мозок, мають довгі значення T1 і T2 та високу щільність протонів, то протоколи зображень для визначення характеристик кісткового мозку використовують T1-зважені спин-эхо послідовності. Т2-зважена послідовність спин-ехо має меншу контрастність у діапазоні часто використовуваних ТР (тобто приблизно 2000 мсек), а довгі ТР і ТЕ рази (тобто значення ТР 2000-3000 мсек і ТЕ значення більше 80 мсек) бути необхідним для оптимізації контрастності. Однак, оскільки багато пошкоджень стають ізоінтензією з кістковому мозку на проміжних зважених послідовностях, потрібні T1-зважені зображення з значеннями ТР від 400 до 700 мсек і короткі ТЕ (<30 мсек).
Нижній контраст, а також артефакти, викликані переміщенням жиру з високою інтенсивністю сигналу, можуть погіршити якість діагностики звичайних зображень з T1-і T2-зваженими спин-эхо. Звичайне зображення МР може також мати обмежене значення, якщо контрастність внутрішньо низька через невеликі відмінності сигналу між пухлинами та сусідніми жирами, особливо в довгих послідовностях TR / TE. Клінічну корисність магнітно-резонансної томографії можна суттєво розширити, об’єднавши T1-зважену послідовність spin-echo та STIR. Проте, при застосуванні жиру-пригнічених Т2-зважених або знищених на масці T2-зважених методів швидкого перекручування, в основному, замінюють традиційні безхребетні послідовності, зважені T2, при оцінці патології кісткового мозку. 17 Швидке спін-ехо-зображене набуває декілька ліній K-просторів протягом одного TR. Це дає змогу тримати час зйомки порівняно коротким при придбанні зображень з високою роздільною здатністю T2 з ультратонкими TR. 25 За допомогою швидких імпульсних послідовностей спін-ехо, для початкового імпульсу 90 ° слідує придбання від 2 до 16 лунок. Довжина відгалуження – це число вибраних відлунь. Ехопростір – це час між кожним відлунням. Час придбання зменшується за рахунок збільшення ехопотягу. Через сильну інтенсивність сигналу жиру, властиву цій послідовності, для збільшення чутливості цієї методики для рутинного використання при зображенні кісткового мозку слід додати жировий придушення. Ефект розмивання швидких послідовностей спіну-ехо зменшується за допомогою коротших довжин ехоподібних поїздів, довших ТЕ і збільшення роздільної здатності матриці.
РИСУНОК 13.7 ● Графічна ілюстрація сгитального поперекового відділу хребта показує нормальну гетерогенність кісткового мозку з вогнищами жирового кісткового мозку в тілах хребців ( стріли ).
STIR Imaging
Техніка STIR має високу Т1-вагу. Початковий імпульс збудження на 180 ° послідує стандартну послідовність імпульсів спина-эхо в заданий час інверсії (TI). Сила сигналу, що повертається з послідовності спин-ехо, пропорційна абсолютній величині компоненту Z вектора намагніченості на масці в момент імпульсу 90 °; отже, можна визначити ТІ, для якого жир, який має короткий T1, не буде випромінювати сигнал.
Цей спосіб вилучення інверсії (з коротким TI) спочатку використовувався для усунення підшкірного жирового сигналу, відповідального за рух та дихальні артефакти. Він також пригнічує сигнал від звичайного жирового медулерію, що дозволяє легше поширювати сигнал, що виходить з ненормальних тканинвиявлено; тому він виявився високо чутливим до захворювань в медулярному просторі кісток. Наступні характеристики STIR дають клінічні переваги:
Аддитивний контраст T1 і T2
Позначено придушення високого сигналу від жиру
Двічі намагніченості діапазону спін-ехо послідовностей
Ці характеристики забезпечують надзвичайно високий контраст, що робить ураження більш помітним, зберігаючи низький співвідношення сигнал / шум. Вибравши час інверсії, що відбувається в нульовій точці під час відновлення сигналу після інвертування імпульсу 180 °, сигнал від структур відомих часів релаксації ТІ може бути вибірково придушений.
Послідовність STIR, описана вище, пригнічує сигнал від жиру, який є переважаючим компонентом кісткового мозку у нормальних дорослих. T1 продовжується в більшості патологічних станів, що впливають на кістковий мозок, і T1 жирового мозку коротке; отже, існує чудовий контраст на зображення STIR, що є значною перевагою перед звичайною візуалізацією спін-ехо.
Наведені нижче дані є характерними для зображень STIR:
Жир чорний.
Комбінації червоного та жовтого кісткового мозку є світло-сірими (тобто проміжними).
Більшість пухлин мозку є яскраво-білими.
Хоча червоний кістковий мозок демонструє підвищену інтенсивність сигналу у зображеннях STIR, більшість патологічних станів, що включають заміну мозку або інфільтрацію, створюють більшу інтенсивність сигналу. Волокниста тканина, кальцифікація та відкладення гемосидерину мають низьку інтенсивність сигналу, тоді як рідина, набряк або недавнє крововилив яскраво. М’язи залишаються проміжними при інтенсивності сигналу.
STIR-послідовності відображають вікові відмінності у відсотках гемопоетичного кісткового мозку.
Технологія STIR, що використовує технологію fast spin-echo, значно зменшує час зображення та забезпечує точність діагностики, порівнянну з традиційними STIR-послідовностями. 25 Обидва жири, що використовують T2-зважений швидкий спін-ехо та швидкий цикл STIR, що використовуються разом з T1-зваженими зображеннями, являють собою ключові протоколи зображень для оптимізації контрасту тканини кісткового мозку.
Градієнт-Ехо Нагадаємо зображення
Технології відкликання Gradient-Echo стали більш популярними, в першу чергу через їх здатність збільшувати швидкість збору даних і зменшити час сканування. Параметри для відкликання відлуння градієнта включають наступне:
Початковий імпульс збудження – це радіочастотний імпульс, який, як правило, має кут відхилення менше 90 °. Якщо використовується кут повороту на 90 °, компонент Z маси вектора намагнічування дорівнює нулю після імпульсу збудження, а для компонента Z вектора намагніченості маси для відновлення необхідно відновити період часу на порядок T1, а для того, щоб дозволити друга імпульсна послідовність, щоб генерувати значний сигнал. Якщо імпульс збудження менше, ніж 90 °, проте компонент Z вектора намагніченості основної маси не зменшується до нуля, а наступний імпульс збудження може бути відокремлений від першого ТР, значно меншим, ніж Т1. Крім того, отриманий сигнал максимізується за рахунок використання вільного індукційного розпаду для збору даних замість стандартного SE з пов’язаним довгим ТЕ і падінням сигналу.
Для збалансування фазових зрушень з градієнтом частоти зчитування, так що всі фазові зрушення є лише тими, які спеціально вводяться градієнтами фази та кодування, початковий градієнт відліку є негативним і скасовує фазові зрушення, введені позитивною складовою градієнта, кодованого за частотою, під час придбання сигнал Зменшення відбувається між негативним і позитивним градієнтом; таким чином, використовується термін ” градієнт” .
Використовуючи часткові кути повороту, значення TR можна значно скоротити. Оскільки час отримання зображення прямо пропорційний значенню ТР, можна досягти значного економії часу за методами СЕ. Однак, оскільки параметри контрастності, обрані методом градієнта-луни переважно T2 *, високий контраст між м’якими тканинами, які звичайно отримують методами spin-echo, не відображаються на градієнтно-лучному зображенні. Можна вибрати параметри, щоб забезпечити контраст, який трохи схожий на стандартну візуалізацію зі спін-ехою.
Технології градієнта-луни чутливі до неоднорідностей магнітного поля, частот хімічної зміни та магнітної сприйнятливості; отже, вони схильні до рухів та спотворення артефактів тканинних інтерфейсів з різними магнітними сприйнятливість. Переваги градієнтно-эхо-технологій включають в себе:
Ефективний ваговий аналіз T2
Висока роздільна здатність
Адекватне співвідношення сигнал / шум без необхідності міжрядкових інтервалів
Ці переваги роблять це корисним доповненням до зображення T1 spin-echo. Крім того, перетворення обсягу 3D-перетворення Фур’є, що допускають до 120 зображень до товщини шматка 0,7 мм, можна ретроспективно переформатувати. Ефекти сприйнятливості можуть бути використані для виявлення кальцію або ділянок крововиливу.
На зображенні з нагадуванням градієнта-ехо характерні наступні дані:
Концентрація контрастності градієнтно-лучного сигналу з низькою інтенсивністю сигналу не є вторинною для зменшення жиру, як і зі зображеннями STIR; отже, багато пухлин мозку або інфільтративних захворювань не демонструють підвищену інтенсивність сигналу у порівнянні з відповідними зображеннями STIR.
Магазини червоного мозку не демонструють підвищену інтенсивність сигналу на градієнтно-лучному зображенні, і їх важко відрізнити від жирного мозку.
Висока частка трабекулярної кістки в таких областях, як епіфіз, може додатково змінювати контрастність градієнта-луни (зменшення ефективних часів поперечної релаксації), що призводить до зниження інтенсивності сигналу в цих областях. 26
Хімічне зсувне зображення
Хімічне зсувне зображення використовується для отримання зображень, які підкреслюють або воду, або жировий компонент кісткового мозку, тимчасово розділяючи їх відповідні зворотні сигнали МР. 27 Таким чином, можливо диференціювання червоного та жовтого кісткового мозку на Т1-зваженомузображення Відмінності в резонансних частотах протонів жиру та води (3,5 частин на мільйон або 75-150 Гц) дозволяють здійснювати тимчасову дефзацію після збудження імпульсу РЧ. Ця властивість використовується для створення водяних та жирних зображень, підкреслюючи властивості у фазі або поза фазі, таким чином пригнічуючи жировий або водний сигнал.
Оцінка магнітного резонансу
Протокол дослідження обстеження MR для оцінки кісткового мозку використовує T1-зважені корональні зображення тазу і проксимального відділу стегнової кістки, які є дорослими ділянками концентрації червоного мозку. Ці зображення придбані з великими полями зору (40 см), що включає оцінку слизової оболонки хребта. Корональні STIR-зображення отримуються для нульового жиру та виявляють ненормальне продовження T1 або T2. Жирова-пригнічені Т2-зважені швидкі послідовності спінової луни можуть бути використані, коли протягом обмеженого періоду часу потрібна тонка частина або багатоплановий знімок.
Компоненти дослідження MR включають:
Осьові T1-зважені, знежирені жиром T2-зважені швидкі спін-ехо-зображення або STIR-зображення можуть бути отримані на певних ділянках підозрюваних патологічних процесів і важливі для визначення перехресного втручання мозку. Т1-зважені зображення особливо корисні при оцінці бластичних процесів, які мають низький рівень сигналу на зображеннях STIR.
Аксіальні зображення, орієнтовані на гадоліній, можуть покращити видимість ураження, особливо у випадках, коли ураження м’якої тканини або шлунку.
Звичайні знімки з Sagittal T1-weighted і STIR оцінюються при підозрі на злоякісні захворювання хребта.
РИСУНОК 13.8 ● Зображення повного тіла MR із застосуванням коронарних T1-зважених ( A ) та коронарних STIR ( B ) послідовностей. МРТ цілого тіла є чутливою і швидкою методикою для оцінки всього скелета при аномаліях.
Повне ЗМ Зображення
Останнім часом було показано, що швидкі протоколи IM для повного тіла є ефективним та економічно ефективним засобом оцінки всього скелета для метастазів, множинної мієломи, а також постановки раку голови і шиї та лімфоми. 28 , 29 , 30 , 31 Дослідження, що порівнюють зображення СІР-МР зі всьому тілом із сцинтиграфією кісток у пацієнтів з підозрою на метастатичне захворювання, показали, що зображеня МР є більш чутливою, ніж кісткова сцинтиграфія при виявленні ураження. 31 , 32 Використання швидких послідовностей МР показало, що магнітотерапія у всьому тілі перевершує сканування кісток у виявленні уражень кінцівок, таза та хребта, і надає додаткову важливу інформацію про морфологію пухлини, розширення пухлини та неврологічні ускладнення. Зображення з тонусом MR також використовується для виявлення реакції на терапію. 33 Останні протоколи показали, що значно скорочуються тривалість прийому 34 , 35 , 36, і більшість дорослих можуть повністю зображатися з голови до ніг, використовуючи стандартну котушку тіла ( мал. 13.8 ). Впорівнюючи зображенні MR у всьому тілі за допомогою платформи з пересувною таблицею з кістковою сцинтиграфією, була продемонстрована чудова кореляція між двома способами у виявленні ураження, а час експертизи становив 40 хвилин або менше. 35
Зображення для повного тіла ЗМ можна також використовувати для оцінки пацієнтів, які мають метастатичне захворювання та невідомі первинні злоякісні новоутворення. Дослідження показали, що незважаючи на те, що, незважаючи на те, що, хоча в усіх випадках магнітно-резонансна томографія у повному тілі не знаходила первинної злоякісності, вона була конкурентоспроможною з іншими методами виявлення невідомої первинної злоякісності, включаючи клінічне обстеження, серологію, звичайні рентгенограми судин, кісткову сцинтиграфію та КТ. 32 , 37
Патологія кісткового мозку
Злоякісні розлади
Лейкемія
Перли і пастки
Лейкемія
Зачаття карієсу, як правило, дифузний при гострому лейкозі.
Рецидив може з’явитися з незграбними ділянками інфільтрації кісткового мозку.
Аномальний кістковий мозок темніший, ніж сусідній диск чи м’язи на Т1-зважених зображеннях.
Необхідно знати про пост-терапію змін мозку (набряк, фіброз, жирова інфільтрація), яка може імітувати залишкове або метастатичне захворювання.
Пацієнти, які отримують G-CSF, часто розвивають реконверсію з жирового до гемопоетичного кісткового мозку.
Гострі лейкемії
Гострі лейкозні захворювання є 20-ю найбільш поширеною причиною смертності від раку у будь-якому віці, і в якості групи це найбільш часто зустрічається злоякісне захворювання в дитинстві. Ця агресивна група порушень виникає на рівні примітивних стволових клітин і зазвичай класифікується як лімфоцитарна, або мієлогенна за типом, виходячи з цитологічних особливостей бластної клітини. Подальша класифікація лейкозних вибухів на основі імунологічних маркерів, цитогенетики та електронної мікроскопії дає корисну прогностичну і терапевтичну інформацію. Вісімдесят відсотків хворих на гострий лімфоцитарний (лімфобластний) лейкоз є дітьми, а 90% пацієнтів з гострим мієлогенним лейкозом – дорослі. 38 , 39
У більшості гострих лейкемій виникає де-ново, хоча вони можуть являти собою останній етап прогресування з прелекемічного стану (тобто мієлодисплазія) або кінцевої стадії хронічного мієлопроліферативного розладу, такого як хронічний мієлоїдний лейкоз. Відмітною особливістю гострої фази є неконтрольований ріст слабо диференційованих вибухових клітин. Ці клітини швидко накопичуються в кістковому мозку, придушуючи нормальний елемент мозку і приводячи до загальноприйнятих клінічних симптомів стомлення, слабкості, інфекцій та крововиливів.
Залучення карі в гострий лейкоз, як правило, дифузний ( рис. 13.9 ) і характеризується одноманітною інфільтрацією незрілих клітин у гіперклітинному мозку. У окремих випадках мієлобластного лейкозу, особливо у дуже старих пацієнтів, кістковий мозок є нормоцелюльним або навіть гіпоцеллюлярним. 12 Лейкемічна експансія в кістковому мозку може викликати симптоми скелетної ніжності або набряку більших суглобів. 6 Поперечні рентгенолітичні смуги, що включають метафізи, можуть спостерігатися у 40% – 53% пацієнтів з гострим лімфоцитарним лейкозом. Ці “лейкемічні лінії” являють собою лейкемічні інфільтрати ( рис. 13.10 ).
РИСУНОК 13.9 ● Графічна ілюстрація Sagittal показує дифузну лейкемічну інфільтрацію кісткового мозку поперекового відділу хребта (показано коричнево).
Клінічна оцінка
Клінічна оцінка лейкемії передбачає аспірацію заднього підшлункового гребеня для біопсії кісткового мозку та аналізу мазку з периферичної крові. Периферичні порушення в кровотворенні часто є неспецифічними і часто виникають до значного збільшення клітин мозку. При рецидиві гостра лейкемія може мати місце з фокальними або нерегулярними ділянками інфільтрації, що може являти собою виживання залишків оброблених пухлинних клітин. Цей вигляд є більш розпливчастим та неправильним, ніж звичайно, що спостерігається при фокальних метастатичних захворюваннях.
Зовнішній вигляд MR
У дітей та дорослих ураження лейкозного мозку є однорідним, дифузним та симетричним ( рис. 13.11 та 13.12 ).Фокальна інфільтрація частіше спостерігається при мієлогенних лейкозах ( рис. 13.13 ). Наведені нижче висновки є типовими:
РИСУНОК 13.10 ● Корональні графічні ілюстрації коліна ( А ) та щиколотки ( В ) показують поперечні люциентні метафізичні смуги через лейкемічну інфільтрацію. “Лейкемічні лінії” спостерігаються у 40% – 53% пацієнтів з гострим лімфолейкозом.
На T1-зважених зображеннях лейкемічна гіперсенсорність розглядається як заміна інтенсивності низької інтенсивності інтенсивності кісткового жиру з високим рівнем сигналу ( рис 13.14 ).
Внаслідок більшої частки гемопоетичного кісткового мозку у дітей спостерігається збіг у виникненні нормальної клітинного гемопоетичного кісткового мозку із низькою інтенсивністю сигналу та гіперклітинним лейкозним мозком низької та середньої інтенсивності.
Кількісні вимірювання часу релаксації T1 показали пролонгацію у пацієнтів з лейкемією та лейкемія при рецидиві. 40 , 41 , 42 , 43 Ці оцінки, однак, не є специфічними для діагностики лейкемії. Продовження часу релаксації T1 також спостерігається при метастатичній рабдоміосаркомі або нейробластомі. Нормальний кістковий мозок має час релаксації T1 від 350 до 650 мсек. При первинній діагностиці лейкемії або лейкемії при рецидиві виявлено час релаксації T1 750 мсек. Необхідні подальші дослідження, щоб підтвердити клінічну значимість відмінностей у значеннях Т1 серед початкової діагностики, ремісії та рецидиву. 44
Звичайні Т2-зважені зображення можуть свідчити про збільшення інтенсивності сигналу при гострій лейкемії. Проте, на відміну від ситуації з метастатичним захворюванням, зображення, зважені T2, можуть не бути чутливими до лейкемічної гіпертонулярності.
Кількісне вимірювання часу релаксації Т2 у лейкемії не показало суттєвої різниці з контролем кісткового мозку.
Хімічне зсувне зображення також використовується для виявлення патологічного кісткового мозку. Відносні зміни в жирній фракції демонструють найбільший потенціал для розуміння змін інтенсивності сигналу кісткового мозку та змін, що відбуваються з рецидивом. 41 , 45 Хімічне зсувне зображення може бути більш корисним для дорослих пацієнтів через більшу різницю в жировому та воді фракції кісткового мозку.
Технології STIR забезпечують чудовий контраст для демонстрації підвищеної інтенсивності сигналу у лейкозному мозку, перевищуючи показники, що виявляються в нормальних крововиливних клітинах. Вирівнювання інтенсивності жирового сигналу полегшує виявлення як фокальних, так і дифузних лейкемічних інфільтратів ( рис. 13.15 ).
РИСУНОК 13.11 ● Дифузна ін’єкція лейкемії низької інтенсивності сироватки кісткового мозку відбувається при гострій лімфоцитарній лейкемії, як це видно з Т1-зважених сагітальних зображень шиї шийки матки ( А ) та грудної клітки ( Б ).
РИСУНОК 13.12 ● Аномальний кістковий мозок з низьким рівнем сигналу двосторонніх кінцівок через лейкемічну інфільтрацію, видно на зображенні з корозійним Т1. Зверніть увагу на розширення лейкемічних інфільтратів у епіфізи.
РИСУНОК 13.13 ● Осьова графічна ілюстрація демонструє фокусне відхилення кісткового мозку метафози стегнової кістки з навколишнім набряком.
РИСУНОК 13.14 ● Інфільтрати лейкемії з низьким рівнем сигналу, що поширюються на епіфіз, видно на цьому Т1-зваженому коронковому зображенні ліктя. Розширення неоднорідності кісткового мозку, що перетинає фізіс, є ненормальним виявленням, яке може спостерігатися при гострій мієлоїдній лейкемії.
РИСУНОК 13.15 ● У пацієнта з гострим лімфолейкозом, інфільтрація кісткового мозку демонструє низьку інтенсивність сигналу на коронарному Т1-зваженому зображенні плеча ( А ). Інфільтрація кісткового мозку має високу інтенсивність сигналу на відповідному корональному зображення STIR ( B ) ( стрілки ).
Пост-хіміотерапія Зовнішність кісткового мозку
Пацієнти з гострим лейкозом або хронічним мієлогенним лейкозом при блазовій кризі агресивно лікуються мієлотоксичними препаратами. Це лікування призводить до виснаження клітин (тобто, гіпоплазії) кісткового мозку, що супроводжується набряками та осадженням фібрину. Сумарне виснаження кісткового мозку може виникнути через місяць або менше залежно від графіку хіміотерапії та чутливості лейкозних клітин. Як прогресує лейкемічне виснаження, жирові клітини (тобто жовтий мозок) відроджуються. Зазвичай на цій фазі гіпоплазії йдуть регенерація гемопоетичних елементів (тобто, червоного мозку). Проте іноді розвивається великий фіброз після хіміотерапії. Фіброз може бути фокальним або поширеною, і може супроводжуватися формуванням кісток. 46 , 47
Хіміотерапія виробляє спектр змін МР у нормальному і лейкозному мозку, включаючи метастатичне захворювання. Ці зміни включають:
Hypoplazia у смужку, що характеризується появою жирового кісткового мозку, демонструє високу інтенсивність сигналу на Т1-зважених зображеннях та інтенсивності проміжного сигналу на T2-зважених зображеннях.
За допомогою хімічного зсуву зображення можна продемонструвати послідовне збільшення фракції жиру кісткового мозку у пацієнтів з клінічною ремісією під час лікування хіміотерапією при гострий лейкемії. 48
Фіброз кісткового мозку демонструє низьку інтенсивність сигналу на Т1- та Т2-зважених зображеннях.
Реконверсія нормальних жирних кісток до гемопоетичного кісткового мозку розглядається як ділянки зниження інтенсивності сигналу на Т1-зважених зображеннях та проміжних та м’яко збільшених інтенсивності сигналу на зображеннях STIR. Коли реконверсія відбувається поряд із ділянкою інтенсивності сигналу від жиру у лікуванні кісткового мозку, відбувається сторнування початкових характеристик інтенсивності зображення сигналу від попереднього лікування кісткового мозку до пост-хіміотерапії кісткового мозку ( рис 13.16 ). Негайно після хіміотерапії набряк кісткового мозку може помилково перебільшити ступінь прогресування захворювання. Подальше обстеження може бути виконане для документування більш точної базової лінії.
При гострій мієлоїдній лейкемії зображення МР може продемонструвати зміни обсягу T1 під час лікування, що співвідноситься з змінами клітинної структури кісткового мозку. Однак ці висновки не передбачають сприятливої реакції на лікування. 49
Хронічні лейкемії
На відміну від гострих лейкемій, злоякісна клітинна лінія при хронічних лейкозах має обмежену здатність до диференціації та функціонування на початкових стадіях процесу захворювання. З розвитком захворювання розвивається тромбоцитопенія та гранулоцитопенія, як це відбувається у пацієнтів з гострим лейкозом. У порівнянні з гострими лейкозами хронічні лейкемії характеризуються тривалим перебігом з тривалим виживанням. Як уже згадувалося, хіміотерапія, яка активно застосовується при гострому мієлоїдному лейкозі та викликає значну гіпоплазію або аплазію кісткового мозку, має вторинну роль у лікуванні хронічних лейкемій, які, як правило, мають більш незрозумілий характер.
РИСУНОК 13.16 ● Відповідь на скроневі до хіміотерапії. T1-зважені зображення поперекового відділу хребта перед хіміотерапією ( А ) та після хіміотерапії ( В ) для метастатичної раку товстої кишки. Метастатична хвороба демонструє низьку інтенсивність сигналу в L2 і L4 до хіміотерапії. Жирова заміна з високою інтенсивністю сигналу може спостерігатися після хіміотерапії. Сусідні непривабливі тіла хребців також показують тригера інтенсивності сигналу, коли активізується червоний кістковий мозок.
Хронічна лімфоцитарна лейкемія
Хронічна лімфоцитарна лейкемія є найбільш поширеною формою лейкемії в Сполучених Штатах; це вдвічі частіше, ніж хронічний мієлоїдний лейкоз. Дев’яносто відсотків пацієнтів з хронічною лімфоцитарною лейкемією більше 50 років, і хвороба показує чоловічу пристрасть. 50 поразки лімфовузлів присутній в більшості пацієнтів. Хронічний лімфоцитарний лейкоз характеризується аномальними клонами імунологічно некомпетентних лімфоцитів. Пацієнти можуть бути безсимптомними або хвороба може бути стабільною під час діагностики; в цьому випадку лікування алкілюючими агентами не підтримується. Хоча аналіз кісткового мозку не є необхідним для встановлення діагнозу, експертиза показує гіперклітинний кістковий мозок з морфологічно зрілими лімфоцитами.
Мієлопроліферативні розлади
У мієлопроліферативних розладах , форма хронічного лейкозу, є група синдромів , що характеризуються аномальною проліферацією ліній клітин кісткового мозку, які все випливають із загальних поліпотентних стовбурових клітин. Ці стовбурові клітини виробляють еритроїдних, гранулоцитарних, моноцитарних та мегакаріоцитарних клітинних ліній. Мієлопроліферативні синдроми включають поліцитемію, первинний мієлофіброз з мієлоїдною метаплазією, суттєву тромбоцитемію та хронічну мієлоїдну лейкемію. Всі ці розлади призводять до нових клонів, які мають проліферативну перевагу над клітинами нормальної клітини кісткового мозку, які вони поступово заміщають, і всі мають генетичну нестабільність, яка спричиняє розвиток гострого лейкозу. Імовірність прогресування до гострого лейкозу найбільша при хронічній мієлогенної лейкемії, що призводить до хронічного мієлоїдного лейкозу при кризовій ситуації. 51
Діагностичними ознаками хронічного мієлоїдного лейкозу є філадельфійський хромосомний маркер (транслокація між хромосомами 9 і 22) та зниження активності лужної фосфатази лейкоцитів у циркулюючих гранулоцитах. Хронічна мієлогенна лейкемія при кризовому вибуху становить 20% випадків гострих лейкемій і зазвичай виникає в четвертому десятилітті життя. Гістопатологічно в кістковому мозку виявляється гранулоцитарна гіперплазія з вираженою гіперклітинністю, збільшенням мієлоїдної і еритроїдної клітин і змінним фіброзом ( рис. 13.17 ). 50 , 52 Спленомегалія, яка іноді масивна, зустрічається майже у всіх випадках. Хіміотерапія не збільшує час виживання при хронічному мієлоїдному лейкозі, і індукція ремісії неможлива без трансплантації кісткового мозку.
Спленомегалія, лейкоеритробластичний периферичний мазок і фіброзний кістковий мозок з випадковим остеосклерозом характеризують агногенну мієлоїдну метаплазію з первинним мієлофіброзом . 53 Фіброз кісткового мозку зазвичай призводить до сухого аспірації. Біопсія кісткового мозку демонструє гіперклітинність із збільшенням кількості мегакаріоцитів, збільшення фіброзу та зниження вмісту жиру. Причина мієлофіброзу, здається, пов’язана з фактором росту та фактором IV, спричиненими аномальними мегакаріоцитами. 54 Судинні клітини гематопоетичних клітин знаходяться в розсіяних кісткових синусоїдах. Підвищений гемосидерин може бути присутнім, вторинний для повторних переливання крові, який використовується для корекції асоційованої анемії або втрати засвоєння заліза внаслідок відсутності ефективного еритропоезу.
Вторинні причини мієлофіброзу численні і включають метастатичну карциноми, лейкемію, лімфоми, туберкульоз, болезнь Гоше, хворобу Педжета, опромінення та експозицію токсину. 51
РИСУНОК 13.17 ● Хронічна мієлогенна лейкемія. Гіперцелюлярний кістковий мозок, що складається переважно з мієлоїдних попередників (H & E; оригінальне збільшення × 100).
РИСУНОК 13.18 ● При хронічній мієлоїдній лейкемії приєднання дифузного мозку інфільтровує області попередніх магазинів червоного мозку в стегнах ( криволінійних стрілках ) та вертлюзі ( прямі чорні стрілки ) і демонструє низьку інтенсивність сигналу на Т1-зваженому зображенні ( А ) та високому інтенсивність сигналу на відповідне зображення STIR ( B ). Сайти, в яких зберігається жовтий кістковий мозок (більший епіфіз стегна та стегнової кістки), демонструють високу інтенсивність сигналу на Т1-зваженому зображенні та низькій інтенсивності сигналу (від нульованого жирового сигналу) по послідовності STIR ( білі стрілки ).
ФІГУРА 13.19 ● Дифузна кісткова інфільтрація кісточки у пацієнта з хронічною мієлогенною лейкемією. Sagittal T1-зважене зображення ( А ) показує дифузну низькосинтетичну лейкемічну інфільтрацію, яка є яскравою на відповідному сагітальному STIR-зображенні ( B ).
Зовнішній вигляд MR
Більшість хронічних лейкемій, як правило, не включають області жовчного мозку, а у дорослих характеризуються помірним чи помітним зниженням сигнал червоного кісткового мозку на Т1-зважених зображеннях. Оскільки перетворення червоного та жовтого кісткового мозку у повнолітніх дорослих, ураження лейкемії частіше визначається в осьовому скелеті, тазу та проксимальній ділянці стегнової кістки ( рис. 13.18 ). У дітей лейкемічна залежність частіше визначається в більш периферичних ділянках магазинів червоного кісткового мозку, таких як метафізи, з діафізарними або епіфізарними розширеннями. Клітинність шлунка також може бути неінвазивно оцінена за допомогою MR-зображень.
Характерні наступні результати МР:
У гострій фазі хронічного лейкозу, особливо у пацієнтів хронічного мієлогенного лейкозу при кризовій ситуації, є майже повна заміна як ділянок червоного, так і жовчного мозку. Знижений сигнал на Т1-зважених послідовностях являє собою заміну жирового мозку пухлинними клітинами, що мають значно більше часу релаксації Т1. На зображеннях STIR клітини пухлини виявляються як ділянки білого кольору на чорному або сірому тлі ( рис. 13.19 ).
Сильні анемії або інші ін’єкційні процеси, пов’язані з мозком, можуть мати схожий вигляд МР. Множинна мієлома є більш змінною, але зазвичай менш симетрична, більш розпливчаста і нерегулярна при розподілі. 55 , 56
При первинному мієлофіброзі T1-зважених зображень показують патчі залучення кісткового мозку з низькою інтенсивністю сигналу на Т1- та Т2-зважених зображеннях ( рис.13.20 ). За допомогою технології STIR візуалізаційні характеристики ділянок залучення ідентичні тим, що мають нормальний гемопоетичний кістковий мозок (тобто проміжна або легка інтенсивність сигналу). 57 , 58 , 59
РИСУНОК 13.20 ● Широкий мієлофіброз після хіміотерапії при лейкемії. ( А ) кістковий мозок демонструє фіброз дифузного кісткового мозку, який має низьку інтенсивність сигналу на сагітальному Т1-зваженому зображенні поперекового відділу хребта. Мієлофібротичний кістковий мозок з низькою інтенсивністю сигналу спостерігається на цих корональних T1-зважених ( B ) та жиру-пригнічених T2-зважених ( C ) зображеннях коліна. ( D ) Аномальний склероз хребта, грудини та ребер видно на осьовому CT зображення ( стрілки ).
РИСУНОК 13.21 ● Клітинність кісткового мозку низька (тобто 40:60 співвідношення “клітковина до жиру”) у волоссільної клітинної лейкемії. Одноядерні клітини ( коротка стрілка ) огортаються у ретикулінові форми твердих областей і проникають між залишками жирних клітин ( велика стрілка ) (H & E; оригінальне збільшення × 100).
Волосяний клітинний лейкоз
Волосяний клітинний лейкоз , що складає 2% усіх лейкемій, є формою хронічної лейкемії, яка розвивається з В-лімфоцитів. 50 Це зазвичай виникає у чоловіків і класично представляє як панцитопенія з спленомегалією. Розподіл залучення мокротиння є нерегулярним та нечітким, з схильністю до втручання фокального мозку. Орієнтоване або велике залучення ретикулінів до виробничих прагнень мозку. Біопсія кісткової кістки, остаточна діагностична процедура, показує мононуклеарні клітини в кластерах або аркушах всередині тонкої ретикулінової сітчастої кістки у нечистому або дифузному візерунку. Мозок може бути гіперклітинним або гіпероклітинним ( рис. 13.21 ). 60
Волохаті клітини реагують на тартрат-стійку кислотну фосфатазу, яка відрізняє лейкоз волоського клітини від інших лімфопроліферативних злоякісних новоутворень. Зображення зображень на 61 МР демонструє як патчонарний ритм мозкового мозку, так і другий малюнок з дифузним інфільтратом кісткового мозку, що нагадує розподіл хронічного мієлоїдного лейкозу ( рис. 13.22 ). 62
РИСУНОК 13.22 ● Патч- моделі ( стрілки ) та дифузійні ( головки стріл ) картина інфільтрації лейкемічного кісткового мозку у волоссю клітинної лейкемії демонструють низьку інтенсивність сигналу на коронарному Т1-зваженому зображенні тазу.
РИСУНОК 13.23 ● Ідіопатична нейтропенія після колоній-стимулюючої факторної терапії. Незрілі мієлоїдні попередники можна побачити в інтерстиціальному просторі (оригінальне збільшення H & E 400 ×).
Гематопоетичні фактори росту
Останні досягнення в біомолекулярних дослідженнях сприяли ізоляції та молекулярному клонування колонієстимулюючих факторів, які здатні стимулювати гематопоетичні клітини-попередники кісткового мозку. Для стимуляції виробництва нейтрофілів у багатьох клінічних ситуаціях, включаючи апластичну анемію, мієлодісплазію, ідіопатичну нейтропенію ( рис 13.23 ), використовували рекомбінантний гранулоцитарний макрофагальний колонієстимулюючий фактор (GM-CSF) і гранулоцитарний колонієстимулюючий фактор (G-CSF ) , і циклічна нейтропенія. Ці препарати також застосовуються після мієлотоксичної хіміотерапії при таких розладах, як пухлини дитячої опорно-рухової системи та карциноми молочної залози. 63 , 64 Гематопоетичні фактори росту переважно викликають гранулоцитоз. Зміни в кістковому мозку у пацієнтів, які отримували ГМ-КСФ та Г-КСС, включають збільшення клітинної структури кісткового мозку із значною вираженістю мієлоїдних прекурсорів, вигляд, який може гістологічно імітувати мієлопроліферативний розлад. 65 , 66
Реконверсія з жирового до гемопоетичного кісткового мозку може імітувати дифузний захворювання кісткового мозку, показавши гіпотензію на Т1-зважених зображеннях і дифузну гіпертензійність на STIR-послідовності ( рис 13.24 ). Зміни MR в кістковому мозку зазвичай спостерігаються за збільшенням рівня нейтрофілів периферичної крові. TheПроксимальний метафізис стегна і хребет є загальними ділянками реконверсії кісткового мозку. 33 , 67
РИСУНОК 13.24 ● Аномальний сигнал кісткового мозку після введення G-CSF. Існує дифузний низький сигнал на корональному Т1-зваженому зображенні стегон ( А ), який є гіперінтегментом на відповідному зображення STIR ( B ). G-CSF продукує високу інтенсивність STIR, яка може імітувати злоякісні пухлини дифузного мозку або лейкемію ( стрілки ). У цій ситуації може бути рекомендована біопсія кісткового мозку.
Трансплантація кісткового мозку
Протягом останнього десятиліття лікування гематологічних злоякісних новоутворень, у тому числі застосування максимально дозованої багатоагентної хіміотерапії або променевої терапії, стало поступово більш інтенсивним. Проте, максимально інтенсивні багатоагентні хіміотерапевтичні схеми приводять до значних побічних ефектів, зокрема смертельної цитотоксичності кісткового мозку. Трансплантація кісткового мозку – це спроба обійти цей побічний ефект, надаючи стовбурові клітини для відродження нормальних клітин кісткового мозку. Кропи, доступні для трансплантації, складаються з трьох типів: 68
Сингенетичний (тобто з ідентичного близнюка)
Allogeneic (тобто з HLA-донора)
Аутологічний (тобто від пацієнта)
Окрім лікування лейкемії, трансплантація аутологічної кісткового мозку може бути використана при поводженні з твердими новоутвореннями, такими як пухлини яєчників, пухлини яєчки, рак молочної залози, дрібноклітинний рак легенів, хвороба Ходжкіна та неходжкинська лімфома. Попередні результати є обнадійливими, і передбачається збільшення використання трансплантації кісткового мозку в поєднанні з агресивною хіміотерапією.
https://xn—-ttbeqkc.xn--j1amh/mrt